Le diabète de type 2 est une maladie chronique, pour laquelle il existe de plus en plus de traitements efficaces qui aident à équilibrer le diabète, dont le traitement injectable. Une solution qui peut générer, pour certains patients, des questionnements, des craintes et des idées reçues. Démêler le vrai du faux est un challenge pour tous. Où trouver des informations fiables ? Puis-je chercher sur internet ? Oui, mais où ? Vous trouverez ci-dessous quelques réponses aux différentes idées reçues et des liens utiles pour trouver les réponses à vos questions en toute sécurité.
Les idées reçues sur l’injection
Idée reçue n°1 : Les injections, ça va faire mal !
Il est important de discuter avec votre médecin de la nécessité et du bénéfice spécifique pour vous du traitement injectable. En effet, celui-ci va sûrement vous permettre de mieux équilibrer votre diabète. L’injection peut être une solution adaptée pour vous permettre de rester en bonne santé le plus longtemps possible.
De plus, les aiguilles sont performantes, fines et rendent l’injection de moins en moins douloureuse (1). La taille recommandée pour l’aiguille est de 4mm (2), soit la longueur d’un grain de maïs. Si l’appréhension est trop grande, les premières injections peuvent être faites par une infirmière, celle-ci pourra ensuite vous accompagner dans l’apprentissage, pour que vous puissiez être par la suite autonome (3).
Quelques petites techniques de respirations ou de massage peuvent aussi aider à diminuer la douleur (4). En effet, frotter légèrement la zone d’injection, après celle-ci, trompe le cerveau. Le message sensoriel occupe le cerveau à la place du message douloureux.
Découvrir les différents traitements pour gérer son diabète
Idée reçue n°2 : J’ai peur de faire une hypoglycémie avec les injections
Quelle que soit la cause, l’hypoglycémie n’est pas dangereuse si elle est reconnue et traitée rapidement. Il est donc fondamental d’apprendre à reconnaitre les signes d’hypoglycémie et quelles en sont leurs causes. Il faut également savoir ce qu’il faut faire dans chaque situation.
La définition de l’hypoglycémie est une baisse confirmée (par une glycémie capillaire) de la glycémie < 0,6 g/l, accompagnée par des signes cliniques et cédant à la prise de glucides (5). Les signes d’une hypoglycémie peuvent être : une fatigue soudaine, de la nervosité, de l’irritabilité et des tremblements, une pâleur du visage, des sueurs, des maux de tête, des palpitations, une faim impérieuse, un état de faiblesse.
Les causes les plus fréquentes d’hypoglycémie : une erreur dans la dose d’insuline injectée, une prise d’insuline rapide non suivie de prise de glucides, une alimentation insuffisante, une activité physique intense.
Quand on sait repérer les signes d’hypoglycémie et qu’on identifie la cause, il suffit d’arrêter toute activité physique et de s’asseoir pour se mettre en sécurité. Il faut ensuite prendre 15 à 20 grammes de sucre rapide : 3 morceaux de sucre N°4 ou une cuillère à soupe de miel ou une briquette de jus d’orange ou une mini canette de coca rouge sucré (pas de light ou zéro). Il n’est pas utile de prendre plus de sucre que cité ci-dessus, la glycémie ne remontera pas plus vite, elle risque de remonter trop haut un peu plus tard, ce qui serait contreproductif. Le liquide sera, si le patient peut déglutir correctement, le moyen le plus rapide de remonter la glycémie. Il faudra attendre minimum 15 minutes avant de recontrôler la glycémie. Si elle n’est pas remontée, il faudra renouveler la prise de 15 g de glucides (6)(7).
Comment prévenir l’apparition de l’hypoglycémie ?
- Contrôler la glycémie avant toute activité physique.
- Prendre une collation si elle est limite basse (6).
- Quand on injecte l’insuline, vérifier qu’il s’agit de la bonne dose et de la bonne insuline (ne pas confondre l’insuline lente et l’insuline rapide).
- Si vous n’avez pas très faim, mais que vous avez déjà fait votre insuline du repas pour éviter l’hypoglycémie, compléter le repas avec du pain ou avec du jus de fruits.
Prévenez votre entourage si possible que vous pouvez faire des hypoglycémies, ils seront alors d’une grande aide en cas de malaise. Gardez une carte sur vous précisant que vous êtes diabétique, en cas de malaise, elle sera utile à votre entourage pour vous aider.
En cas de doute, vous et/ou votre entourage pouvez toujours faire appel aux secours. En France et en Europe, vous pouvez appeler le 112. Vous pouvez également en France appeler le 15 (SAMU) et le 18 (pompiers), si vous présentez des difficultés d’audition vous pouvez joindre le 114. Les secours vous aideront à avoir les bons réflexes pour gérer la situation (8).
Idée reçue n°3 : Ca y est je passe aux piqûres, c’est la fin !
Il n’existe aucun lien entre le type de traitement (médicaments où injections) et le stade de la pathologie. Certains médicaments ne peuvent pas être administrés en comprimés, en raison de la digestion ou de leur élimination par le foie. Le traitement peut aussi apporter une protection pour le cœur pour certains ; de plus, des nouveaux traitements récents (analogue du GLP-1, eux aussi en injectables) sont prescrits de plus en plus tôt dans la maladie pour leurs nombreux effets bénéfiques (perte de poids, protection cardiovasculaire, diminution de la sensation de faim).
Si le passage à l’injectable vous angoisse, parlez-en à un professionnel de santé. Chaque traitement comporte des avantages et des inconvénients, n’hésitez pas à en discuter avec votre professionnel de santé pour choisir le traitement qui vous convient le plus.
Idée reçue n°4 : Il paraît qu’on grossit avec les injections !
Tous les traitements injectables n’ont pas les mêmes effets sur le poids, certains pourraient ne pas vous faire prendre de poids, voire pourraient vous en faire perdre (9). Il est donc important de discuter de vos options de traitement injectable avec votre médecin.
Quelle que soit la situation, il est primordial de savoir que le premier traitement du diabète est d’avoir une alimentation équilibrée et de pratiquer une activité physique régulière, rien n’est interdit, il faut simplement maintenir un équilibre. Vous êtes aussi acteur de la gestion de votre pathologie, à votre niveau, vous pouvez agir : 150 minutes de marche à répartir dans la semaine par tranche de 10 min minimum avec deux séances de renforcement musculaire par semaine. Essayez de ne jamais passer plus de deux jours consécutifs sans activité physique (10). Une activité physique adaptée peut vous aider à ne pas prendre de poids et à équilibrer vos glycémies.
Dans le cas de l’insuline, une prise de poids peut réellement être associée. Elle est souvent minime, de l’ordre de 2 kg, quand l’alimentation reste contrôlée (11). Avec les bons conseils et un accompagnement adapté, elle sera minime. Il ne faut pas hésiter à recourir à l’aide d’une diététicienne, d’une éducatrice sportive ou aux ateliers proposés par les réseaux.
Conseils pour limiter la prise de poids :
- Limiter la consommation de produits gras et de sauces ; manger lentement et contrôler les quantités à chaque repas ; ajuster régulièrement votre dose d’insuline en accord avec votre praticien de santé.
- Essayer de limiter les hypoglycémies : les resucrages fréquents peuvent faire grossir. Avoir une activité physique régulière.
- De très nombreuses applications existent qui peuvent donner une idée de la composition des aliments et aider à la construction des repas. Certaines applications existent aussi pour aider à la mise en place et le maintien d’une activité physique régulière. Vous pouvez également être intéressé par un traqueur d’activité physique : montre, podomètre… L’utilisation de ces objets permettant de suivre les progrès et l’atteinte des objectifs. Tous ces objets connectés peuvent vous aider à rester motivé !
Découvrir ici de bonnes idées pour bien manger et là des astuces pour pratiquer une activité physique
Idée reçue n°5 : J’ai peur de ne pas savoir adapter mon traitement ! Comment vais-je gérer mon traitement injectable ?
Certains traitements injectables ne demanderont pas de contrôle glycémique capillaire supplémentaire (analogues GLP-1). N’ayant pas de risque supplémentaire d’hypoglycémie, vous n’aurez pas de surveillance plus importante qu’avec les comprimés. En cas de passage à l’insuline, avec trois piqûres par jour, des dispositifs de surveillance de la glycémie peuvent vous aider, parlez-en à votre diabétologue. La gestion de vos injections peut également être adaptée à votre rythme de vie, certaines sont quotidiennes d’autres hebdomadaires.
Pour ne pas oublier l’heure ou le jour de l’injection, vous pouvez régler une alarme récurrente sur votre téléphone ou afficher un calendrier sur le réfrigérateur puis cocher une fois l’injection faite. De manière générale, essayez de choisir un jour ou un horaire fixe pour ne pas oublier. En cas d’oubli, parlez-en à votre médecin, il est possible de rattraper l’injection un peu plus tard que prévu avec certains traitements. Attention, ne faites pas de vous-même l’injection en rattrapage trop près de la suivante.
Idée reçue n°6 : Je vais mal supporter le regard des autres lors des injections. Si on me voit faire la piqûre, les autres vont me juger.
Pour certaines personnes, le traitement injectable peut être associé à la notion de toxicomanie (piqûre). Pour d’autres, qui l’assimilent au traitement pour une maladie grave, l’injection peut être un signe de faiblesse. Dans les deux cas, si vous ne souhaitez pas être vu pendant votre injection, il est possible de faire celle-ci discrètement (aux toilettes au restaurant, par exemple).
Cependant beaucoup de patients trouvent de l’aide auprès de leur proche après avoir informé leur entourage de leur pathologie et de leur traitement injectable. Dans ce cas de figure, les associations de patients et les réseaux de santé des professionnels ou de patients peuvent même être d’une aide inestimable. S’orienter vers des associations de patients diabétiques peut vous permettre de rencontrer des personnes qui rencontrent les mêmes problématiques que vous.
Idée reçue n°7 : Les injections, c’est pour toute la vie ?
Le diabète étant une maladie chronique et évolutive, les traitements doivent être adaptés tout du long. Deux types de traitement injectable existent dans le diabète : l’insuline et les analogues du GLP-1. Les traitements injectables peuvent être transitoires, par exemple l’insuline pourra être introduite momentanément lors du traitement d’une décompensation aiguë ou lors d’une grossesse, elle pourra également être utilisée lorsque les autres traitements sont devenus contre indiqués. Les analogues GLP1, molécules qui stimulent la sécrétion pancréatique d’insuline, s’administrent en injection journalière ou hebdomadaire. Ce type de traitement injectable peut être prescrit assez tôt dans la maladie.
Aucun traitement n’est jamais définitif, vous pouvez toujours en discuter avec votre médecin. Cependant si le traitement injectable est bien toléré, et que cela n’interfère pas trop avec votre vie quotidienne alors ce traitement est sûrement la meilleure option pour équilibrer votre diabète.
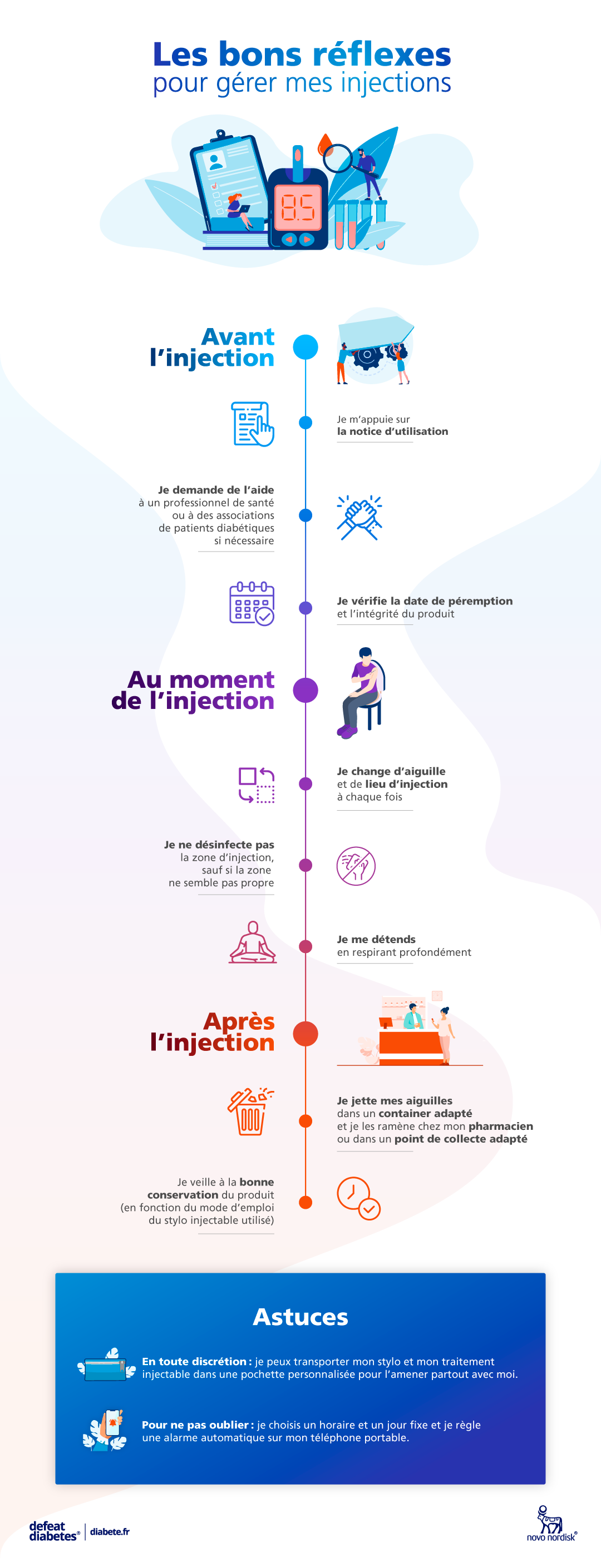
Quelles sont les bonnes pratiques pour une injection en toute sécurité (2) ?
- Je m’aide de la notice d’injection et je demande de l’aide à un professionnel de santé si nécessaire.
- Je veille à la bonne conservation du produit, à sa péremption et son intégrité avant utilisation. Une fois le stylo injectable ouvert je peux conserver le produit selon la notice (à température ambiante, à l’abri de la lumière. Je peux le stocker dans une pochette customisée pour l’amener partout en toute discrétion.).
- Je change d’aiguille et de lieu d’injection à chaque injection pour limiter le risque de lipodystrophie. (Petite boule de graisse sous la peau).
- Le site d’injection doit être propre mais la désinfection n’est généralement pas nécessaire si l’injection est réalisée au domicile, au restaurant ou sur le lieu de travail par exemple.
- Vous devez injecter à 90° sans faire de pli cutané, seuls les enfants de moins de 6 ans et les personnes très minces peuvent effectuer un pli cutané (12).
- J’élimine mes aiguilles dans un container adapté et j’apporte mon container, bien fermé par mes soins, à la pharmacie ou dans un point de collecte adapté.
1. Frid A, Hirsch L, Gaspar R, Hicks D, Kreugel G, Liersch J, et al. New injection recommendations for patients with diabetes. 2010;16.
2. reco_sfd_surveillance_glycemique_mars2017.pdf [Internet]. [cité 20 janv 2021]. Disponible sur: https://www.sfdiabete.org/sites/www.sfdiabete.org/files/files/ressources/reco_sfd_surveillance_glycemique_mars2017.pdf
3. guide-ngap-infi_cpam-cote-d-or.pdf [Internet]. [cité 5 juill 2021]. Disponible sur: https://www.ameli.fr/sites/default/files/guide-ngap-infi_cpam-cote-d-or.pdf
4. IM2S. « Piéger » le cerveau contre les douleurs neuropathiques [Internet]. IM2S. 2019 [cité 20 janv 2021]. Disponible sur: https://www.im2s.mc/douleurs-neuropathiques-neurostimulation/
5. SFEndocrino [Internet]. [cité 4 juill 2021]. Disponible sur: http://www.sfendocrino.org/article.php?id=390#
6. referentiel_mars2014.pdf [Internet]. [cité 20 janv 2021]. Disponible sur: https://www.sfdiabete.org/sites/www.sfdiabete.org/files/files/ressources/referentiel_mars2014.pdf
7. Duclos M, Berne C, Tschudnowsky M, Descatoire A, Gautier JF, de Kerdanet M, et al. Prise de position de la Société Francophone du Diabète (SFD) sur l’activité physique chez les patients avec un diabète de type 1. Médecine Mal Métaboliques. oct 2019;13(6):483‑535.
8. Connaître les numéros d’urgence [Internet]. Gouvernement.fr. [cité 20 janv 2021]. Disponible sur: https://www.gouvernement.fr/risques/connaitre-les-numeros-d-urgence
9. Ory J-P, Barbat S. P300 – Diabète de type 2 d’équilibre difficile. Apport des analogues du GLP1. Diabetes Metab. 2011;37(1):A105‑A105.
10. Duclos M, Oppert J-M, Vergès B, Coliche V, Gautier J-F, Guezennec C-Y, et al. Recommandations et référentiels. Médecine Mal Métaboliques. 2012;6:18.
11. Masson E. Insuline et prise de poids Mythe ou réalité ? [Internet]. EM-Consulte. [cité 1 juill 2021]. Disponible sur: https://www.em-consulte.com/article/80059/insuline-et-prise-de-poids-mythe-ou-realite-
12. Comment injecter l’insuline : de nouvelles recommandations [Internet]. Centre européen d’étude du Diabète. [cité 20 janv 2021]. Disponible sur: http://ceed-diabete.org/blog/injecter-linsuline-de-nouvelles-recommandations/

